ТОРАКАЛЬНЫЙ АКТИНОМИКОЗ
27.10.2005
Вразличных источниках и классификациях актиномикоз обозначается также терминами «глубокий микоз», «псевдомикоз», «актинобактериоз», «лучисто-грибковая болезнь» и др.
Это заболевание отличается разнообразием клинических проявлений, что связано со стадийностью развития специфического процесса (инфильтрат, абсцедирование, фистулообразование, рубцевание) и с его многочисленными локализациями (голова, шея, ЛОР-органы, грудная клетка, легкие, молочная железа, подмышечные, параректальные и паховые зоны, брюшная стенка, печень, кишечник, гениталии, слепая кишка, ягодицы, конечности и др.).
Ученые длительное время обсуждали признаки истинного возбудителя актиномикоза, отдавая приоритеты то аэробным, то анаэробным актиномицетам. Термин «лучистый грибок» до сих пор вносит путаницу в понимание природы возбудителя, так как актиномицеты по химическому составу оболочки и протоплазмы, строению ДНК и ультраструктуре клетки (отсутствие ядра, наличие нуклеотидов, вакуолей, волютиновых гранул, лизосом, преобладание в оболочке аминосахаров, аминокислот), а также по чувствительности к антибактериальным препаратам и ряду других признаков относятся к прокариотам, а именно к бактериям. С эукариотами, т. е. грибами, актиномицеты тем не менее роднит наличие дифференцированного воздушного мицелия с разными типами ветвления, органов плодоношения в виде спор, некоторых грибковых ферментов, а также способность к синтезу физиологически активных веществ. Из-за этой двойственности положение актиномицет в систематике микроорганизмов часто менялось, в 30–40-е гг. XIX в. их даже называли «промежуточными».
Итак, возбудителями актиномикоза являются грамположительные бактерии — микроаэрофильные, аэробные и анаэробные актиномицеты, которые широко распространены в природе, составляют 65% от общего числа микроорганизмов почвы, обнаруживаются в воде, в том числе в водопроводной и ключевой, в горячих (до 65°C) минеральных источниках, на растениях, на каменистых породах и даже в песках Сахары.
Входными воротами при экзогенном заражении являются повреждения кожи, слизистых оболочек, костных и мягких тканей. Актиномицеты также обитают в организме человека, контаминируя полость рта, крипты миндалин, респираторный, генитальный и желудочно-кишечный тракт, и являются источником эндогенного заражения. Они сапрофитируют у практически здоровых людей и при определенных условиях становятся патогенными. Присоединение других бактерий влияет на вирулентные свойства актиномицет.
В развитии актиномикоза значительную роль играют также предшествующие факторы, при торакальной локализации это травмы грудной клетки, хирургические операции, огнестрельные ранения, хронические неспецифические заболевания, абсцессы и туберкулез легкого и др.
Часто хронический гнойный гидраденит подмышечных областей осложняется актиномикозом и сочетается с поражением молочных желез.
Вокруг возбудителя при благоприятных условиях медленно формируется специфическая гранулема с множеством микроабсцессов и образованием характерных извитых свищевых ходов. При этом поражаются мягкие ткани грудной клетки, легкие, средостение, лимфатические узлы, плевра, ребра, грудина. Актиномикотический процесс «не соблюдает анатомических границ» и может из торакальной распространяться на другие — челюстно-лицевую и абдоминальную.
Важное значение для верификации актиномикоза имеет микробиологическое исследование, которое включает микроскопию и посев на питательные среды отделяемого из свищей, мокроты, промывных вод бронхов, пунктатов из поверхностных абсцессов и более глубоких очагов. В ходе операций по поводу гнойно-воспалительных процессов в торакальной области следует делать посев удаленных тканей, грануляций, гноя, детрита и др. на необогащенные питательные среды (2% мясопептонный агар, тиогликоливую среду, 1% сахарный агар) и выращивать при t = 37°С с целью выделения актиномицет.
Актиномицеты не растут на стандартной для грибов среде Сабуро. Препараты окрашивают гематоксилин — эозином, по Граму и Грокотту. Для актиномикотической инфекции характерно образование гранул (друз), которые макроскопически представляют из себя желтоватые зерна диаметром до 1 мм.
В нативном (неокрашенном) препарате друзы актиномицет, за счет преломления света, хорошо видны на фоне гнойного детрита в виде лучистых образований с более плотным гомогенно-зернистым центром. За способность образовывать радиально расположенные нити мицелия с «колбочками» на концах актиномицеты и были названы в свое время «лучистыми грибами». К сожалению, друзы обнаруживаются только у 25–60% больных актиномикозом, так как эти образования спонтанно лизируются, обызвествляются, деформируются, кальцинируются и подвергаются другим дегенеративным изменениям. В окрашенных препаратах по Граму аэробные актиномицеты выглядят как ветвистые нити, анаэробные обнаруживаются в виде коротких палочек в форме «забора» и/или «птички».
|
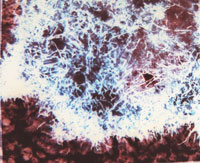
| Рисунок 1. Actinomyces israelii. Окраска по Гомори – Грокотту (х 500) |
Гистологическое исследование биопсийного или послеоперационного материала достаточно информативно и важно для дифференциальной диагностики. Материал можно окрашивать гематоксилин-эозином, по Цилю–Нельсену, Гомори–Грокотту, Романовскому–Гимзе, Граму–Вейгерту, Мак-Манусу (рис. 1).
Обнаружение характерных актиномикотических друз в препаратах, как было отмечено ранее, — достоверный признак актиномикоза, однако их отсутствие не может служить основанием для исключения этого заболевания. Для диагностики важно также обнаружение в биоптате гранулематозного продуктивного воспаления, лейкоцитарной инфильтрации, микроабсцессов, «ячеистой» структуры тканей, специфической гранулемы, окруженной полинуклеарами, гигантскими и плазматическими клетками, лимфоцитами, гистиоцитами, грануляционной тканью, эозинофильными гранулоцитами и эпителиоидными клетками. В патологических тканях выявляется также феномен Hoeppli-Splendore (окраска гематоксилин-эозином).
В понятие «торакальный актиномикоз» входит поражение легких, бронхов, субплевральных зон, бронхопульмональных лимфоузлов, грудной стенки, ребер, грудного отдела позвоночника, молочной железы.
Торакальный актиномикоз может протекать по типу катарального или гнойного бронхита, плевропневмонии, абсцесса легкого, осумкованного плеврита, остеомиелита ребер, иногда актиномикоз симулирует новообразование легкого. Заболевание дифференцируют также с туберкулезом, абсцессом и др. Рентгенологическая картина торакального актиномикоза весьма многообразна и зависит от локализации и стадии процесса. Выявление уплотненных трабекул соединительной ткани легкого ошибочно наводит на мысль о туберкулезе легких: очаг актиномикоза, локализующийся в клетчатке средостения, часто принимается за опухоль.
Актиномикотический бронхит, как правило, развивается на фоне хронического бронхита, после химических и травматических поражений бронхов. Характеризуется упорным кашлем с мокротой, высокой температурой, колющими болями в грудной клетке. При бронхоскопии: эндобронхит, ригидность и деформация бронхов, вплоть до развития симптома «ампутация бронха». На рентгенограммах — усиление легочного рисунка, интенсивная инфильтрация легочной ткани, эмфизема, фиброз в прикорневой зоне.
Актиномикотический трахеит характеризуется затруднением дыхания, одышкой, уменьшением просвета и деформацией трахеи. Гранулематозный актиномикотический процесс может распространяться на мягкие ткани шеи.
|
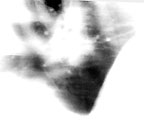
| Рисунок 2. Рентгенография. Торакальный актиномикоз |
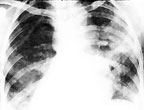
Патогномоничными симптомами актиномикоза легких и грудной клетки являются боли в грудной клетке, кашель, часто с кровью, подъем температуры, формирование в области грудной стенки выступающего инфильтрата, иногда с участками абсцедирования, или свищей с гнойно-сукровичным отделяемым и гранулированными устьями. При фистулографии определяются разветвленные свищевые ходы. Рентгенологически вначале выявляется понижение прозрачности легочной ткани, затем плотность усиливается, тень становится мраморной за счет множества просветлений, очаг неоднородной структуры с полицикличными неровными контурами иногда соединяется «дорожкой» с корнем легкого, часто поражается плевра. В актиномикотический конгломерат постепенно вовлекаются главные бронхи (рис. 2, 3).
|
| Рисунок 3. Томография — очаг актиномикоза в нижней доли легкого |
Деструктивные изменения в костной ткани ребер и грудины имеют характерные для актиномикоза черты: чередование участков остеосклероза и остеолизиса, округлые дефекты в виде сот или «пробойниковых отверстий» и др.
Для актиномикоза молочной железы характерны предшествующие травмы, мастопатия или мастит, отсутствие сильных болей, рецидивирующее появление одного или нескольких свищей, наличие плотного инфильтрата, абсцедирование, негомогенный гной с включениями в виде мелких зерен (друз). Дифференцируют с мастопатией, гнойным маститом, абсцессом, опухолью.
В Центре глубоких микозов (Москва) разработаны, подтверждены патентами РФ, а также свидетельствами на изобретения и более 50 лет успешно применяются унифицированные схемы лечения актиномикоза различных локализаций, которые включают:
- противовоспалительную терапию антибиотиками и сульфаниламидами (короткими курсами);
- иммунотерапию актинолизатом - специфическим препаратом, изготовленным из актиномицет;
- общеукрепляющие средства; физиотерапевтические процедуры (исключая тепловые);
- хирургические методы.
Антибиотикотерапия актиномикоза оправдана высокой чувствительностью актиномицет к антибиотикам и частым присутствием в очаге другой бактериальной неспецифической флоры (> 60% случаев).
В подтверждение эффективности антибиотикотерапии достаточно указать на тот факт, что до эры антибиотиков смертность от торакального актиномикоза была выше 80%, а в дальнейшем этот показатель снизился до 18%.
В соответствии с чувствительностью к антибиотикам используют препараты пенициллинового ряда, а также тетрациклины, аминогликозиды, цефалоспорины в максимальных суточных дозах по 10–14 дней, причем преимущественно в период обострения процесса. С целью воздействия на анаэробы применяют метронидазол и клиндамицин.
Хороший противовоспалительный эффект обеспечивают сульфаниламидные препараты. Однако в некоторых клиниках России наблюдаются разногласия в отношении продолжительности курсов антибиотикотерапии. По нашему мнению, подтвержденному многолетним опытом, длительное применение антибиотиков при хроническом течении актиномикоза неэффективно, вызывает резистентность и приводит к осложнениям. Основываясь на более чем 20-летнем опыте наблюдений, мы считаем продолжительные (до 3–6 мес) непрерывные курсы антибиотикотерапии неэффективными и опасными.
Специфическая иммунотерапия актинолизатом
Актинолизат через специфические внутриклеточные рецепторы иммунокомпетентных клеток воздействует на иммунную систему, стимулирует продукцию антител к различным инфектантам, разрушает актиномицеты, повышает резистентность организма, оказывает противовоспалительное действие, усиливает аппетит, снимает усталость, способствует общей активности.
Актинолизат вводят внутримышечно 2 раза в неделю: детям до 3 лет по 0,1 мл/кг, от 3 до 14 лет — по 2 мл, после 14 лет — по 3 мл.
Длительность курса — 20–25 инъекций. Интервал между курсами — 1 мес. Количество курсов (от 2 до 6) зависит от формы и тяжести заболевания. Через 1 мес после клинического выздоровления для предупреждения рецидива проводят профилактический курс (5–15 инъекций).
Благодаря терапии актинолизатом удалось значительно снизить объем применяемых антибактериальных средств и избежать нежелательных побочных действий. Смертность от торакального актиномикоза при этом снизилась в 3–4 раза.
В комплексное лечение актиномикоза включают также общеукрепляющие и симптоматические средства, по показаниям — дезинтоксикационные процедуры, ультразвуковую терапию, в предоперационном периоде — промывание свищей растворами антисептиков. Параллельно проводят лечение сопутствующих заболеваний.
Хирургическое лечение. В остром периоде радикальное удаление очага актиномикоза противопоказано, так как процесс прогрессирует и приобретает распространенные формы. Оперативное вмешательство требует специальной подготовки, в которую входят дренирование гнойного очага, противовоспалительное лечение, иммунотерапия актинолизатом и применение общеукрепляющих средств.
При актиномикозе легких и колонизации легочных каверн актиномицетами проводятся лобэктомия, иногда с резекцией ребер, вскрытие и дренирование гнойных полостей, каверн и очагов распада. В случае актиномикоза подмышечных и паховых областей, развившегося на фоне хронического гнойного гидраденита, очаги поражения иссекают по возможности единым блоком, в пределах видимо здоровых тканей.
При развитии актиномикотического процесса в молочной железе производят секторальное иссечение очагов актиномикоза с предварительным прокрашиванием свищевых ходов.
В послеоперационном периоде противовоспалительную и иммуномодулирующую терапию актинолизатом продолжают, по показаниям проводят гемотрансфузии и физиопроцедуры, ежедневно делают перевязки. Швы снимают на 8–10-й день. Прогноз оказывается более благоприятным, если лечение начато на ранних стадиях заболевания на фоне адекватной иммунотерапии актинолизатом.
С. А. Бурова, доктор медицинских наук, профессор
Национальная академия микологии, Центр глубоких микозов, ГКБ № 81, Москва
