Как предотвратить трагическое развитие событий у кардиологического больного?
Согласно статистике, показатели смертности в России по сравнению с Европой выше в 2 раза за счет неинфекционных хронических заболеваний (ВОЗ, 2004). В ряду этих заболеваний «лидирует» смертность от болезней системы кровообращения, составляя 55,3%.
Сегодня реальное здоровье нации и потребность в лечении можно оценить только при исследовании эпидемиологии неотложных состояний и вызванных ими летальных исходов.
Клиническая патология и система клинико-морфологических сопоставлений является важнейшим и высоко достоверным методом эпидемиологических исследований.
Ретроспективный анализ результатов вскрытий за 2005 г. выявил основные заболевания и смертельные осложнения как причины летального исхода в многопрофильном стационаре, среди которых ведущие позиции занимают острые ишемические заболевания сердца и патология сосудов, злокачественные заболевания, тромбоэмболия легочной артерии (ТЭЛА), алкогольный цирроз печени и пневмония (рис. 1).
При анализе спектра фоновых заболеваний у умерших в стационаре больных с острыми ишемическими заболеваниями сердца и патологией сосудов артериальная гипертензия (АГ) выявлена в 91% случаев смерти, атеросклероз коронарных и церебральных артерий — в 87% и 55% соответственно (рис. 2).
Таким образом, среди основных «виновников» катастрофических событий в жизни людей в России являются: АГ и ассоциированные с атеросклерозом острые коронарные события. Здесь уместно подчеркнуть важность нарушений липидного обмена и его коррекцию у кардиологических больных.
Высокая распространенность, тенденция к росту заболеваемости и наличие потенциально опасных осложнений дали основание Американской кардиологической ассоциации причислить сахарный диабет (СД) к сердечно-сосудистым болезням.
Более 70–80% больных СД 2 типа имеют АГ. При СД 2 типа без сопутствующей АГ риск развития ишемической болезни сердца (ИБС) и инсульта повышается в 2–3 раза, почечной недостаточности — в 15–20 раз, полной потери зрения — в 10–20 раз, гангрены — в 20 раз. При присоединении к СД АГ риск этих осложнений возрастает еще в 2–3 раза даже при удовлетворительном контроле метаболических нарушений.
Среди осложнений СД особое место принадлежит кардиоваскулярной форме диабетической автономной нейропатии (ДАН). По данным А. Л. Верткина и соавторов (2005), это осложнение встречается у 48% пациентов с СД без АГ и у 79% — при наличии АГ (рис. 3).
Данные суточного мониторирования артериального давления (АД) у 3007 пациентов с СД 1 и 2 типа в исследовании EURODIAB подтвердили наличие АГ у значительной части больных с ДАН, причем степень тяжести последней коррелирует с уровнем повышения систолического и диастолического АД.
По данным J. Reaven (1988), в основе патогенеза АГ при СД 2 типа лежит инсулинорезистентность. S. Nakano (2003), P. C. Perin и соавторы (2001) считают, что инсулинорезистентность связана с развитием ДАН, при которой снижение тонуса блуждающего нерва приводит к относительному преобладанию симпатических влияний.
Основными механизмами развития АГ при гиперинсулинемии являются: повышение активности симпатоадреналовой системы, возрастание реабсорбции натрия и жидкости в проксимальных канальцах почек, усиление пролиферации гладкомышечных клеток сосудов, блокада активности Na/K-АТФазы и Са/Мg-АТФазы, что увеличивает внутриклеточное содержание Na+ и Са++, повышая чувствительность сосудов к воздействию вазоконстрикторов.
Клиническое течение АГ при ДАН имеет ряд особенностей. Характерным является лабильное течение АГ с большим размахом колебаний АД в течение суток и снижением коэффициента средних значений АД день/ночь. Также отмечается нарушение суточного профиля АД, главным образом в виде недостаточного снижения АД в ночное время или выраженного подъема АД в ночные часы по сравнению с дневными.
При длительном пребывании в положении лежа днем или ночью отмечаются подъемы АД до 180–220/100–120 мм рт. ст. Это обусловлено постденервационной гиперчувствительностью адренорецепторов гладких мышц сосудов, которая формируется при хронических денервационных процессах (феномен постденервационной гиперчувствительности).
На поздних стадиях ДАН развивается ортостатическая гипотония, что существенно затрудняет диагностику и лечение АГ у этих больных. Субъективные нарушения (слабость, усталость, видимые нарушения сознания, а иногда и боль в задней области шеи) возникают при падении систолического АД в вертикальном положении ниже 70 мм рт. ст.
АГ при ДАН сопровождается фиксированной тахикардией, что является далеко не безобидным симптомом и отрицательно влияет на прогноз. Это ранний признак ДАН. Он имеет высокую диагностическую ценность. Причиной развития тахикардии является раннее поражение парасимпатического отдела.
При АГ на фоне СД рекомендуется использовать препараты с отсутствием негативного влияния на углеводный, липидный, пуриновый обмен, обладающие органопротекторными свойствами. При наличии у пациента тяжелой ДАН критерии подбора гипотензивного препарата должны быть более жесткими: учитывается отсутствие отрицательного влияния на интервал Q–T; препараты не должны усиливать тахикардию и ортостатическую гипотензию. В этой ситуации, вероятно, предпочтительнее использовать препараты средней продолжительности действия (важен гипотензивный эффект ночью, так как может развиться гипертензия в положении лежа, а днем, ввиду наклонности к ортостатическим реакциям, требуется меньшая доза препарата). Кроме того, есть данные, что подбор препарата зависит от того, какой отдел вегетативной нервной системы поражен (симпатический или парасимпатический). Например, по данным P. Kempler (2003), при десимпатизации миокарда снижается эффективность β-адреноблокаторов.
Препаратами выбора при АГ и ДАН являются ингибиторы ангиотензинпревращающего фермента (АПФ), так как они:
- оказывают метаболически позитивные эффекты (уменьшают инсулинорезистентность, не оказывают негативного влияния на углеводный, липидный обмен);
- оказывают кардиопротекторный эффект, существенно уменьшая гипертрофию левого желудочка;
- имеют нефропротекторный эффект, снижая протеинурию и стабилизируя фильтрационную функцию почек;
- тормозят прогрессирование диабетической ретинопатии, замедляя переход препролиферативной стадии в пролиферативную;
- оказывают положительное действие на вегетативную нервную систему, параметры интервала Q–T;
- не усиливают ортостатическую гипотензию.
Нами проведено сравнительное исследование эффективности и безопасности эналаприла и амлодипина в лечении АГ у пациентов с СД, осложненным ДАН.
Программа исследования включала две фазы:
1-я фаза — скрининг больных с СД
2 типа и АГ с выявлением пациентов с несомненной и грубой ДАН;
2-я фаза — рандомизация пациентов в две группы для сравнительного изучения эффективности и безопасности эналаприла и амлодипина при АГ и ДАН.
Критерии включения в 1-ю фазу исследования — мужчины и женщины европейской расы от 40 до 65 лет с АГ (АД > 130/80 мм рт. ст.) и СД 2 типа.
Критериями включения во 2-ю фазу были наличие ДАН в стадии несомненных и грубых нарушений по Ewing, наличие подписанного информированного согласия пациента на исследование, для группы применения амлодипина — наличие непереносимости ингибиторов АПФ.
Результаты нашего исследования позволяют сделать следующие выводы.
- Гипотензивная терапия амлодипином и эналаприлом (Рениприл) улучшает состояние периферического отдела вегетативной нервной системы у пациентов с ДАН.
- При оценке динамики кардиоваскулярных тестов после 3 мес лечения в группе пациентов, получающих Рениприл, отмечалась более выраженная положительная динамика, чем в группе применения амлодипина.
- Рениприл улучшает показатели вариабельности сердечного ритма (ВСР) за счет относительного уменьшения симпатических и увеличения парасимпатических влияний. Амлодипин достоверно не изменил ВСР у обследованных нами пациентов с ДАН.
- Отмечено положительное влияние терапии Рениприлом и амлодипином на функцию эндотелия у пациентов с АГ на фоне ДАН.
- Рениприл и амлодипин у пациентов с АГ на фоне ДАН оказывают эффективное гипотензивное действие. Через 3 мес после лечения получено достоверное увеличение суточного цикла АД, более выраженное у пациентов, получавших гипотензивную терапию Рениприлом.
- Гипотензивная терапия Рениприлом и амлодипином положительно влияет на параметры интервала Q–T. Более выражено влияние на параметры интервала Q–T у Рениприла.
На основании полученных нами данных можно предположить, что при лечении АГ у пациентов с ДАН наиболее предпочтительным является применение ингибитора АПФ Рениприла.
Широкая распространенность в России среди населения факторов риска атеросклероза, и в первую очередь гиперлипидемии, — одна из причин высокой смертности от сердечно-сосудистых заболеваний. В России от коронарной болезни сердца умирают в трудоспособном возрасте 60% мужчин и 41% женщин. Ситуация усугубляется консерватизмом врачей в использовании холестеринснижающих препаратов, в частности статинов, для коррекции атерогенной гиперлипидемии, а также высокой стоимостью оригинальных статинов, что делает их малодоступными для большинства пациентов.
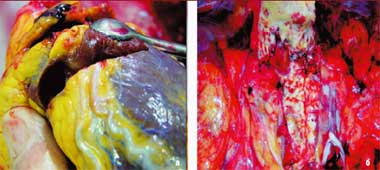
По данным клинико-морфологических сопоставлений, проведенных А. Л. Верткиным, О. В. Зайратьянцем (2005), около 90% умерших имеют выраженный атеросклероз коронарных артерий и артериолонефросклероз, около 90% — стенозирующий кальциноз и атеросклероз коронарных артерий и около 55% умерших — выраженный атеросклероз артерий головного мозга (рис. 4).
|
| Рисунок 4. Стенозирующий кальциноз коронарных артерий (а), атероматоз аорты с пристеночным тромбом (б) |
Сегодня необходимы решительные меры по внедрению программ первичной и вторичной профилактики сердечно-сосудистых заболеваний, по улучшению методов лечения, более широкому применению современных методов хирургической помощи пациентам с коронарной болезнью сердца. Уникальные свойства статинов, такие как простота применения, доказанная безопасность и высокая эффективность, обусловливают первостепенное значение этой группы препаратов.
Использование статинов для профилактики сердечно-сосудистых событий основано на их гиполипидемическом и плеотропном эффектах.
Статины улучшают функцию эндотелия, восстанавливают вазодилатирующий потенциал артерий, способствуют усилению антитромбогенного потенциала (локального и системного), подавляют воспаление в атероматозной бляшке, стабилизируют нестабильную атерому. Клинически отмечается улучшение течения коронарной болезни сердца, достоверное уменьшение суммы клинических конечных точек (смерть, нефатальный инфаркт миокарда, частота срочных госпитализаций и т. д.).
По данным C. Briguori и соавторов (2004), статины снижают риск развития инфаркта миокарда без подъема сегмента S–T после имплантации стентов в коронарную артерию.
G. R. Thompson и соавторы (1997) изучали изменение диаметра стеноза под влиянием симвастатина, правастатина, ловастатина. Выявлена положительная статистически значимая корреляционная связь между снижением уровня холестерина липопротеинов низкой плотности (ЛПНП) и диаметром стенозированной коронарной артерии (R = 0,80; p = 0,21) при использовании любого из этих препаратов.
Но наиболее убедительными представляются данные, полученные в ходе исследования MIRACL, в котором аторвастатин применили более чем у 3,5 тыс. больных с нестабильной стенокардией. За короткий период наблюдения (16 нед) в группах применения плацебо и аторвастатина было установлено, что кумулятивная частота конечных точек (включавших смерть от любой причины, нефатальный инфаркт миокарда, реанимацию после остановки сердца, прогрессирующую стенокардию, требовавшую повторной госпитализации) и риск смерти в группе применения аторвастатина сократились на 16% и составляли 14,8% против 17,4% в группе плацебо. Кроме того, за этот короткий срок удалось снизить количество новых случаев нестабильной стенокардии на 40%.
Это свидетельствует о том, что больным с острым коронарным синдромом (ОКС), включая пациентов с инфарктом миокарда, нестабильной стенокардией, перенесших хирургическое инвазивное или неинвазивное вмешательство на коронарных артериях, требуется назначение статинов с первых дней поступления в стационар, независимо от уровня холестеринемии. J. C. LaRosa и соавторы (2005) считают, что терапия высокой дозой статина может снизить риск сердечно-сосудистой смертности не менее чем на 50%.
Влияние статинов на риск смерти и сердечную недостаточность у пожилых больных после инфаркта миокарда изучалось у 1410 больных, перенесших инфаркт миокарда, в возрасте более 80 лет, обоего пола, с холестерином ЛПНП > 125 мг/дл: риск новых случаев сердечной недостаточности снижается на 26%, смерти и нефатального инфаркта миокарда — на 64%.
По результатам исследования WOSCOPS очевидно, что терапия правастатином снижает риск возникновения новых случаев СД на 30% в течение 5 лет.
В ходе исследования CARDS показано, что статины снижают риск ОКС на 36%, инсульта — на 48%, реваскуляризации — на 31% у больных с СД.
Статины уменьшают риск развития болезни Альцгеймера и сосудистой деменции (популяционный анализ). Из базы клинических данных Соединенного Королевства были проанализированы данные о 1136 больных в возрасте 50–85 лет, стандартизированных по многим клиническим параметрам: у больных, принимавших статины, риск развития болезни Альцгеймера и сосудистых деменций в 2,5 раза был меньше, чем у подобных же больных, не принимавших никакой гиполипидемической терапии (р < 0,002).
Таким образом, статины в настоящее время являются наиболее эффективными препаратами для профилактики осложнений атеросклероза и должны шире назначаться больным ИБС с нарушением липидного обмена.
Одним из основных факторов, определяющих прогноз пациентов с ОКС, является адекватность медицинской помощи в первые часы заболевания, поскольку именно в этот период отмечается наивысшая летальность. Известно, что чем раньше будет проведена реперфузионная терапия с использованием тромболитических препаратов, тем выше шансы на благоприятный исход заболевания.
Согласно данным, полученным в ходе исследования CAPTIM (2003), результаты раннего начала тромболитической терапии на догоспитальном этапе сопоставимы по эффективности с результатами прямой ангиопластики и превосходят результаты терапии, начатой в стационаре. Это позволяет считать, что в России урон от невозможности повсеместного распространения хирургических методов реваскуляризации при ОКС (причины которых прежде всего экономические) может быть частично компенсирован максимально ранним началом тромболитической терапии.
Впервые в рамках многоцентрового открытого клинического исследования НОКС на 13 станциях скорой медицинской помощи России и Казахстана проведена оценка тромболитической терапии и доказано, что ее раннее проведение позволяет добиться двукратного снижения летальности и частоты развития постинфарктной стенокардии.
Следующим существенным методом лечения ОКС является использование нитратов. Хорошо известно, что любое лекарство является ядом, оно может не только лечить, но и уносить жизни. Однако наиболее ярким примером такого противоречия является нитроглицерин, история создания и применения которого наполнена удивительными фактами и прежде всего яркими, необычными личностями, обогатившими человечество этим открытием.
Механизм действия нитроглицерина хорошо известен, и ни у кого не вызывает сомнения, что он является практически единственным и наиболее эффективным средством для купирования приступа стенокардии. В основополагающем труде Мерилла (1879) сказано о нитроглицерине как о средстве для купирования острых приступов стенокардии и единственного вещества для лечения коронарной болезни. Концепция о прямом коронарном эффекте нитроглицерина начала формироваться в 30-е годы прошлого века, 30 лет спустя объектом изучения стало действие его на периферическое сосуды. Позже было открыто существование эндотелиального фактора релаксации. Нобелевский комитет из всех ученых, занимавшихся проблемой оксида азота, выбрал только трех, ставших лауреатами 1998 г.: Роберта Ферчготта, Луиса Игнарро и Ферида Мурада, вклад которых в выяснение биологической роли оксида азота действительно велик.
Нитроглицерин и другие органические нитраты, используемые в медицине, являются донаторами NO, который и обусловливает их разнообразные клинические эффекты. На рис. 5 приведены механизмы антиангинального эффекта нитроглицерина.
В настоящий момент в медицине применяются три группы органических нитратов: препараты нитроглицерина, изосорбида динитрата и изосорбида мононитрата. Основными различиями являются скорость наступления и продолжительность эффекта.
Собственно нитроглицерин используется в пяти формах: аэрозольная, сублингвальные таблетки, таблетки для перорального приема, буккальные и внутривенные формы. Эффект нитроглицерина развивается быстро, но он непродолжителен по времени.
Среди новых форм препаратов нитроглицерина (аэрозольная) заслуживает внимание препарат Нитрокор. Среди его преимуществ можно выделить более быстрое наступление эффекта, чем при приеме таблетки, точность дозировки — при нажатии на клапан баллончика высвобождается точно заданная доза нитроглицерина; он более удобен в использовании, специальная пластиковая упаковка аэрозоля обеспечивает сохранность препарата, срок годности аэрозольного нитроглицерина (до 2 лет) значительно превышает срок годности таблетированной формы. Эффективность нитроглицерина в виде спрея не снижается при сухости слизистой полости рта. Нитрокор может эффективно использоваться при затрудненном контакте с пациентом и при отсутствии сознания, его антиангинальная активность не уступает парентеральным формам, при этом количество побочных эффектов меньше.
В рамках исследования ННПОСМП на догоспитальном этапе у больных с ОКС проведена оценка эффективности различных форм нитратов для внутривенного и сублингвального применения. Методика исследования заключалась в оценке клинического состояния, оценке наличия болевого синдрома, измерении АД, ЧСС исходно и через 3, 15 и 30 мин после парентерального или сублингвального введения нитратов, регистрации ЭКГ. Проводился также мониторинг нежелательных эффектов лекарственных препаратов. Кроме того, оценивался 30-дневный прогноз у пациентов: летальность, частота развития инфаркта миокарда с Q-зубцом у пациентов, имеющих исходно ОКС без подъема сегмента ST.
На фоне терапии нитратами побочные эффекты в виде гипотонии отмечались при использовании аэрозоля в 1,3%, при использовании внутривенной формы — в 12%; гиперемия лица — в 10,7 и 12% соответственно; тахикардия — в 2,8 и 11% случаев соответственно, головная боль при сублингвальном введении препарата отмечалась в 29,9%, а при внутривенном введении — в 24% случаев.
Таким образом, у пациентов с ОКС сублингвальные формы нитроглицерина (Нитрокор или Нитроспрей-ICN) опережают по времени наступление обезболивающего эффекта и в целом не уступают по эффективности парентеральным формам; нежелательные эффекты в виде гипотонии и тахикардии при внутривенном введении нитроглицерина возникают чаще, чем при сублингвальном введении, 30-дневные исходы больных с ОКС не зависят от формы используемых нитратов.
Е. Е. Гогин, доктор медицинских наук, профессор, член-корреспондент РАМН
М. Г. Бубнова, доктор медицинских наук, профессор
О. Н. Ткачева, доктор медицинских наук, профессор
А. Л. Верткин, доктор медицинских наук, профессор
МЦ при УД Президента РФ, ГНИЦ профилактической медицины, МГМСУ, Москва
Врезки:
