Инфекционные обострения ХОБЛ
Практические аспекты антибактериальной терапии
Проблема хронической обструктивной болезни легких (ХОБЛ) не только продолжает оставаться одной из важных в клинической медицине, но и приобретает все более серьезные медицинские и социальные аспекты.
Для ХОБЛ характерно хроническое неуклонно прогрессирующее течение с постепенным развитием дыхательной недостаточности и различной степени инвалидизации, что существенно нарушает качество жизни больного. Особенностью течения ХОБЛ, как и любой другой хронической патологии, являются обострения, каждое из которых усугубляет прогрессирование ХОБЛ, тем самым ускоряя и утяжеляя развитие дыхательной недостаточности. Тяжелые обострения представляют угрозу для жизни пациента и являются причиной летальных исходов. Кроме того, у большинства больных ХОБЛ имеется сочетанная внелегочная патология, чаще всего сердечно-сосудистые заболевания, которые нередко декомпенсируются на фоне обострений ХОБЛ, что, в свою очередь, ухудшает прогноз и затрудняет ведение данной категории пациентов.
Очевидно, что своевременная диагностика, купирование и профилактика обострений ХОБЛ выходят на первый план при ведении больного с ХОБЛ. Среди основных причин обострений ХОБЛ удельный вес инфекционных обострений заболевания достигает 80%, из них 50% бактериальной этиологии.
Инфекционное обострение ХОБЛ можно определить как декомпенсацию респираторного статуса больного вследствие превышения порога бактериальной нагрузки бронхиальной слизистой, что проявляется усугублением клинической симптоматики, усилением бронхиальной обструкции и ухудшением качества жизни.
Понимание сущности и этиологии наряду с умением своевременно диагностировать инфекционное обострение ХОБЛ чрезвычайно важно для практического врача, занимающегося выработкой рациональной стратегии и тактики ведения больного.
На рисунке 1 представлен алгоритм ведения больного с инфекционным обострением ХОБЛ.

|
| Рисунок 1. Алгоритм ведения больных с инфекционным обострением ХОБЛ. Критерии диагностики инфекционного обострения ХОБЛ |
Предложенные в свое время критерии диагностики обострений хронического бронхита [1] остаются на сегодняшний день незыблемыми и для диагностики инфекционных обострений ХОБЛ, поскольку не требуют от врача каких-либо дополнительных исследований и основаны лишь на тщательном анализе клинического течения заболевания, данных объективного исследования по сравнению с исходным (предшествующим) статусом. Более того, с помощью этих критериев представляется возможность не только клинически верифицировать инфекционное обострение, но и ориентировочно определить его тяжесть (табл. 1).
Лечить или не лечить?
Поставленный выше вопрос до недавнего времени был отнюдь не риторическим. Дело в том, что многие обострения ХОБЛ могут стихать и без назначения антибактериальной терапии (АТ). Особенно это касается нетяжелых обострений, не требующих госпитализации и назначения дополнительной (неантибактериальной) терапии с целью купирования обострения ХОБЛ. Однако в дальнейшем результаты исследований, отвечающих принципам доказательной медицины, свидетельствовали о преимуществах АТ инфекционных обострений ХОБЛ по сравнению с плацебо [2, 3]. Следует подчеркнуть, что наибольшая эффективность АТ отмечалась у больных с типом I обострений хронического бронхита по N. Anthonisen, т. е. в клинических ситуациях, наиболее соответствующих инфекционным обострениям заболевания.
Оправданность АТ обострений ХОБЛ подчеркивается в Глобальной инициативе по обструктивной болезни легких (GOLD) — документе, подготовленном экспертами ВОЗ. Эти положения изложены в следующей редакции:
- причины многих обострений ХОБЛ остаются нераспознанными. Инфекция при этом, вероятно, играет важную роль (уровень доказательности «В»);
- лечение обострений ХОБЛ антибиотиками бывает успешным при наличии клинических признаков инфекции воздухоносных путей (увеличение количества и изменение цвета мокроты и/или лихорадка) (уровень доказательности «В»).
Обоснование АТ инфекционных обострений ХОБЛ логически вытекает из понимания сущности данного патологического процесса, в развитии которого основная роль принадлежит превышению порога бактериальной нагрузки бронхиальных слизистых, т. е. накоплению большого количества этиологически значимых микроорганизмов, что в конечном итоге приводит к клинической манифестации обострения ХОБЛ.
Таким образом, с современных позиций основной целью лечения инфекционных обострений ХОБЛ является эрадикация этиологически значимых микроорганизмов. Подобный подход позволяет обеспечить максимальный бактериологический и клинический эффект при выборе оптимального антибактериального препарата.
Как лечить?
Верификация инфекционного характера обострения ХОБЛ, наряду с определением тяжести обострения (прогностических факторов), является основанием для принятия решения о назначении АТ. После получения убедительных доказательств о преимуществах АТ у больных с обострением ХОБЛ дискуссии о пользе и оправданности АТ у данной категории пациентов трансформировались в проблему выбора оптимального препарата среди широкого арсенала современных антимикробных средств, эффективность которых имеет различную степень доказательности. Трудности выбора препарата становятся более очевидными в связи с расширением современного арсенала антибактериальных средств, обладающих различной антимикробной активностью, переносимостью, фармакокинетическими свойствами, стоимостью и т. д. С учетом данного обстоятельства следует придерживаться определенных критериев выбора, которым должен отвечать антибиотик, назначаемый больному с инфекционным обострением ХОБЛ.
При выборе оптимального препарата основными ориентирами для практического врача являются:
- спектр антимикробной активности препарата;
- фармакокинетика/фармакодинамика;
- уровень региональной резистентности микроорганизмов;
- тяжесть обострения ХОБЛ;
- данные об эффективности различных антибактериальных препаратов с позиций доказательной медицины и адекватной оценки.
Назначение АТ больным с обострением ХОБЛ осуществляется эмпирически без идентификации возбудителя. Следует иметь в виду, что результаты лечения зависят при прочих равных условиях от своевременности начатой АТ: чем раньше она назначается, тем быстрее купируется обострение, снижается риск госпитализаций [4].
Основными этиологически значимыми микроорганизмами инфекционных обострений ХОБЛ являются Streptococcus (Str.) pneumoniae, Haemophilus (H.) influenzae, Moraxella (M.) catarrhalis, реже — Staphylococcus (S.) aureus, бактерии семейства Enterobacteriаcеae. C учетом этого выбранный препарат должен обладать достаточной активностью против указанных возбудителей. На основании клинической ситуации при обострениях ХОБЛ возможно ориентировочное определение микробного спектра. Так, у больных с выраженной бронхиальной обструкцией (объем форсированного выдоха за 1 с (ОФВ1) ниже 50%) более вероятна этиологическая роль грамотрицательной флоры [5], что позволяет обосновать выбор соответствующего антибактериального препарата.
Поскольку АТ обострений ХОБЛ носит эмпирический характер, при выборе оптимального препарата целесообразна стратификация пациентов в зависимости от тяжести обострения. При легком обострении наиболее распространенными клинически значимыми микроорганизмами являются H. influenzae (нетипируемые и некапсулированные формы), S. pneumoniae, M. catarrhalis. При более тяжелых обострениях и наличии неблагоприятных прогностических факторов (выраженная бронхиальная обструкция, дыхательная недостаточность, декомпенсация сопутствующей патологии и др.), требующих нередко госпитализации в отделения интенсивной терапии, удельный вес вышеназванных микроорганизмов снижается и увеличивается доля H. influenzae, продуцирующих β-лактамазы, грамотрицательных бактерий, в частности различных представителей семейства Enterobacteriacеae.
Рекомендации, которыми следует руководствоваться при выборе антибиотика при обострениях ХОБЛ, в зависимости от прогностических факторов и вероятности того или иного этиологически значимого патогена, следующие.
Если ОФВ1 > 50%, обострений в год менее четырех, нет сопутствующих заболеваний и возбудителями являются H. Influenzae, S. Pneumoniae, M. Catarrhalis, то препараты выбора — это амоксициллин, амоксициллин/клавуланат, а альтернативные препараты — респираторные фторхинолоны, макролиды, цефалоспорины II поколения (И. А. Гучев, С. В. Сидоренко, 2003).
Если ОФВ1 < 50%, обострений в год более трех, имеются тяжелые сопутствующие заболевания и возбудителями являются H. Influenzae (чаще резистентные штаммы), S. pneumoniae, M. catarrhalis, Enterobacteriaceae, то препаратами выбора являются амоксициллин/клавуланат, ампициллин/сульбактам, респираторные фторхинолоны, цефалоспорины III поколения (И. А. Гучев, С. В. Сидоренко, 2003).
Среди фармакокинетических параметров особое практическое значение приобретают биодоступность препарата при приеме внутрь, накопление в бронхиальной слизистой, период полувыведения, минимальное взаимодействие с другими медикаментами. Поскольку в большинстве случаев лечение обострений ХОБЛ проводится амбулаторно, то предпочтительнее назначение препаратов внутрь, причем они должны иметь высокую биодоступность. К таковым относятся макролиды (азитромицин, кларитромицин), защищенные пенициллины, респираторные фторхинолоны (левофлоксацин, моксифлоксацин, спарфлоксацин, гемифлоксацин). В то же время ампициллин обладает низкой биодоступностью, в связи с чем назначение его внутрь при инфекционных обострениях ХОБЛ неоправдано.
Важным требованием к препарату, назначаемому больным при обострении ХОБЛ, является минимальный уровень резистентности к нему основных этиологически значимых микроорганизмов. Особое значение микробная резистентность приобретает у больных с факторами риска (пожилой возраст, предшествующая терапия антибиотиками, наличие тяжелой сопутствующей патологии). Наиболее реальна проблема резистентности S. рneumoniae к пенициллинам и макролидам (перекрестная резистентность), а также рост частоты штаммов H. influenzae и M. catarrhalis, продуцирующих β-лактамазу [6]. Если разрушительное действие β-лактамаз может быть преодолено благодаря назначению защищенных пенициллинов (амоксициллин + клавулановая кислота), то резистентные штаммы S. pneumoniae оказываются нечувствительными к защищенным пенициллинам. Однако имеются данные, что амоксициллин + клавулановая кислота оказываются эффективны в отношении S. pneumoniae с низкой чувствительностью к пенициллину. Такая активность обусловлена оптимальными фармакокинетическими и фармакодинамическими параметрами препарата, позволяющими создавать высокую минимальную подавляющую концентрацию для резистентных штаммов S. pneumoniae. Особенно отчетливо данный эффект выражен при использовании амоксициллин + клавулановая кислота в дозе 875/125 мг.
Невысокий уровень резистентности регистрируется в настоящее время к респираторным фторхинолонам (моксифлоксацин, левофлоксацин, спарфлоксацин), в связи с чем назначение этих препаратов следует считать оправданным при обострениях ХОБЛ, особенно в ситуациях, когда высока вероятность антибиотикорезистентности.
В таблице 2 приводятся минимальные подавляющие концентрации основных респираторных фторхинолонов относительно основных возбудителей ХОБЛ. Эти данные характеризуют фармакодинамическую активность препаратов группы «новых» фторхинолонов.
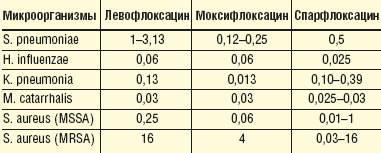
|
| Таблица 2. МПК 90 различных микроорганизмов к «новым» фторхинолонам [18] |
Не менее важна для практического врача длительность АТ. По результатам рандомизированного двойного слепого многоцентрового исследования, клиническая бактериологическая эффективность 5- и 7-дневного курсов лечения левофлоксацином (500 мг в сутки однократно) вне зависимости от возраста пациента, частоты обострений, наличия хронических обструктивных болезней легких и сопутствующей патологии сердечно-сосудистой системы одинакова [7].
Как оценить эффективность лечения?
Существенное значение при ведении больных с обострением ХОБЛ приобретает методология оценки эффективности терапии. В большинстве клинических исследований эффективность препарата при обострении ХОБЛ оценивается на основании динамики клинических симптомов обострения заболевания, в частности на основании следующих критериев: интенсивности кашля, одышки, объема отделяемой мокроты и ее гнойности.
Однако наиболее важным результатом АТ является не столько наступление ремиссии, которая при обострениях ХОБЛ может, как известно, возникать спонтанно, сколько ее полноценность и продолжительность, обеспечивающие качество жизни пациента. Поэтому истинная эффективность того или иного антибиотика при обострении ХОБЛ в конечном счете должна определяться на основании длительного мониторинга больных после купирования обострения заболевания. При этом основными критериями эффективности АТ следует считать следующие параметры:
- сроки наступления и частота последующих обострений ХОБЛ;
- тяжесть последующих обострений (декомпенсация сопутствующей патологии, дыхательная недостаточность, необходимость госпитализации и т. д.);
- потребность в назначении антибактериального препарата;
- качество жизни больных после купирования обострения ХОБЛ;
- затраты на лечение, связанное с наступившим обострением.
Недавно было проведено многоцентровое, рандомизированное, двойное слепое исследование в двух параллельных группах, посвященное оценке сравнительной эффективности моксифлоксацина (400 мг в сутки в течение 5 дней) и стандартных антибактериальных препаратов (амоксициллин — 500 мг 3 раза в сутки в течение 7 дней, цефуроксим — 250 мг дважды в сутки в течение 7 дней и кларитромицин — 500 мг дважды в день в течение 7 дней) при обострении хронического бронхита (MOSAIC) [8].
В данном исследовании моксифлоксацин оказывал более выраженный непосредственный клинический эффект, в том числе у больных с неблагоприятными прогностическими факторами, а также бактериологическое воздействие (более эффективная микробная эрадикация). Выявлены большая продолжительность и качество ремиссии после лечения моксифлоксацином, меньшая потребность в назначении антибиотиков при последующих обострениях по сравнению с препаратами сравнения.
В другом исследовании, посвященном отдаленным результатам сравнительной эффективности лечения обострений ХОБЛ левофлоксацином и кларитромицином при длительном мониторинге больных (свыше года), была показана одинаковая продолжительность безрецидивного периода — независимо от прогностических факторов [9].
При оценке продолжительности безрецидивного периода у больных с обострением ХОБЛ, прошедших курс лечения различными антибактериальными препаратами (амоксициллин + клавулановая кислота, азитромицин, кларитромицин) было выявлено, что левофлоксацин и амоксициллин + клавулановая кислота улучшают долговременный прогноз при ХОБЛ по сравнению с макролидами и увеличивают длительность безрецидивного периода заболевания. Клиническая эффективность амоксициллин + клавулановая кислота обусловлена более высокой эрадикационной способностью указанных препаратов по сравнении с макролидами [10].
В шести публикациях приведены результаты применения спарфлоксацина при инфекциях дыхательных путей по основной схеме в течение 7–14 дней всего у 1878 больных, в том числе у 752 старше 65 лет, включая группы риска с сопутствующими заболеваниями и госпитализированными в связи с неэффективностью предшествующей терапии (12–17). Клиническая эффективность спарфлоксацина составляла 80–92%, препаратов сравнения — от 70 до 91–92%. Данные бактериологических исследований показывают преимущество спарфлоксацина при инфекции, вызванной H. influenzae, и сопоставимость с препаратами сравнения при пневмококковой инфекции. Преимущества спарфлоксацина — меньшие суточные дозы, удобство назначения — 1 раз в сутки [11].
Можно отметить на фоне препаратов сравнения несколько более высокий или сопоставимый эффект спарфлоксацина с учетом его преимуществ по дозовому режиму, элиминации возбудителя (в том числе микоплазм), сокращению частоты рецидивов. Препарат целесообразно применять как средство эмпирической терапии при внебольничных инфекциях дыхательных путей [11].
В настоящее время спарфлоксацин выпускается в лекарственной форме для применения внутрь, он является одним из трех фторхинолонов наиболее длительного действия (Т1/2 – 20 ч и выше) и применяется в международной клинической практике уже более 10 лет. Другие фторхинолоны с такими же высокими значениями Т1/2 пока не нашли широкого применения в практике [11].
Таким образом, эффективность антибактериального препарата при обострениях ХОБЛ определяется его эрадикационной способностью. Имеется зависимость между степенью микробной эрадикации и длительностью безрецидивного периода заболевания. При полной эрадикации возбудителя период, требующийся для достижения в дальнейшем количества микроорганизмов, которое бы превышало порог клинической манифестации, оказывается более длительным, что обеспечивает более продолжительную ремиссию. В случаях неполной эрадикации микроорганизмов назначение препарата лишь уменьшает микробную нагрузку, которая оказывается ниже порога клинической манифестации, однако ремиссии в этих случаях нестойкие и непродолжительные. С учетом вышеизложенного назначение адекватного препарата следует расценивать не только как способ купирования текущего, но и в качестве профилактики последующих обострений ХОБЛ (рис. 2).
В таблице 3 приведены основные препараты, рекомендованные к использованию при лечении инфекционных обострений ХОБЛ, а также показания к их назначению, режимы дозирования.
Литература
- Anthonisen N. R., Manfreda J., Warren C. P., Hershfield E. S., Harding G. K., Nelson N. A. Antibiotic therapy in exacerbations of chronic obstructive pulmonary disease// Ann. Intern. Med. 1987; 106: 196–204.
- Allegra L., Grassi C., Grossi E., Pozzi E. Ruolo degli antidiotici nel trattamento delle riacutizza della bronchite cronica. Ital. J. Chest Dis. 1991; 45: 138–148.
- Saint S., Bent S., Vittinghof E., Grady D. Antibiotics in chronic obstructive pulmonary disease exacerbations. A meta-analisis// JAMA. 1995; 273: 957–960.
- Wilkinson, Tom M. A Donaldson, Gavin C. Hurst, John R. et al. Early Therapy Improves Outcomes of Exacerbations of Chronic Obstructive Pulmonary Disease// Am. J. Resp. Crit. Care Med. 2004; 169: 1298–1303.
- Miravilles M., Espinosa C., Fernandes-Laso E., Martos J. A., Maldonaldo J. A., Galego M. Relationship between bacterial flora in sputum and functional impairtment in patients with acute exacerbations of COPD. Study Group of Bacterial Infection in COPD// Chest. 1999; 116: 40–46.
- Niederman M. S. personal communication. 13th ERS Annual Congress, Vienna, 2003.
- Masterton R. G., Burley C. J. Randomized, Double-Blind Study Comparing 5- and 7-Day Regimens of Oral Levofloxacin in Patients with Acute Exacerbation of Chronic Bronchitis// International Journal of Antimicrobial Agents. 2001; 18: 503–513.
- Wilson R., Allegra L., Huchon G. et al. Short-term and long-term outcomes of moxifloxacin compared to standard antibiotic treatment in acute exacerbations of chronic dronchitis// Chest. 2004; 125: 953–964.
- Lode Н., Eller J., Linnhoff A. et al. Levofloxacin versus clarithromycin in COPD exacerbation: focus on exacerbation-free interval// Eur Respir J. 2004; 24: 947–953.
- Дворецкий Л. И., Дубровская Н. В., Грудинина и др. Клинико-микробиологический мониторинг больных с обострением хронического бронхита, леченных антибактериальными препаратами// Тер. архив. 2006. № 3. С. 25–35.
- Падейская Е. Н. Спарфлоксацин — антибактериальный препарат широкого спектра действия// РМЖ. 2002. Т. 10. № 3. Инфекции. Иммунология. Аллергология.
- Niki Y., Tamada S., Nakabayashi M. et al. Sparfloxacin, a new generation fluoroquinolone against Streptococcus pneumoniae respiratory infections. Drugs. 1995; 49 (Supp. l.2): 420–422.
- Portier H., Masy T., Proust A. et al. Comparative efficacy of sparfloxacin in comparison with amoxycillin plus ofloxacin in the treatment of community-acquired pneumonia// J. Antimicrob. Chemother. 1996; 37 (Suppl. A): 83–91.
- Frassi C., Brumpt I., Matteo I. Efficacy and safety of sparfloxacin in patients with community-acquired pneumonia, who have failed on previous antibiotic treatment. — 20th Intern. Congr. Chemother, Sydney. 1997; Abstracts: 4282.
- Lode H., Auber M., Proust A. et al. Efficacy and safety of sparfloxacin in S.pneumoniae bacteriemic community-acquired pneumonias. Ibid.: 4283.
- Veyssier P., Brumpt I. Efficacy and safety of sparfloxacin in elderly patients with a community-acquired pneumonia. Ibid: 4284.
- Allegra L., Konietzko N., Leophonte P. et al. Comparative safety and efficacy of sparfloxacin in the treatment of acute exacerbation of chronic obstructive pulmonary disease: a double-blind, randomized, parallel, multicentre study. J. Antimicrob. Chemother. 1996; 37 (Suppl. A): 93–104.
- Цой А. Н., Архипов В. В. Выбор фторхинолона для эффективной терапии инфекционных заболеваний// Лечащий Врач. 2006. № 8. С. 74–75.
Л. И. Дворецкий, доктор медицинских наук, профессор
ММА им. И. М. Сеченова, Москва
Врезки:
