Лечащий Врач #8, 2008
Лечение и профилактика острых: респираторных инфекций у часто болеющих детей
Термин «часто болеющие дети» достаточно широко известен как среди врачей-педиатров, так и среди медицинских сестер, работающих с детьми, педагогов, родителей. Несмотря на серьезные исследования по этой проблеме, проведенные ведущими педиатрами нашей страны, до настоящего времени еще существует ряд разночтений как в терминологии, так и в вопросах этиологии, патогенеза, лечения, профилактики и диспансерного наблюдения за этой категорией детей.
Хочется еще раз обратить внимание на то, что, говоря о «часто болеющих детях» (иногда используют термин «часто и длительно болеющий ребенок»), во-первых, подразумевают детей, часто болеющих острыми респираторными заболеваниями, при этом «допустимая» частота респираторных инфекций зависит от возраста ребенка, во-вторых, эти дети не имеют наследственных, врожденных или хронических заболеваний, способствующих частому развитию у них респираторных инфекций.
По определению национальной научно-практической программы «Острые респираторные заболевания (ОРЗ) у детей: лечение и профилактика» (2002), «Часто болеющие дети» (ЧБД) — это не диагноз, а группа диспансерного наблюдения, включающая детей с частыми респираторными инфекциями, возникающими из-за транзиторных корригируемых отклонений в защитных системах организма, и не имеющих стойких органических нарушений в них. Повышенная восприимчивость к респираторным инфекциям у ЧБД не связана со стойкими врожденными и наследственными патологическими состояниями».
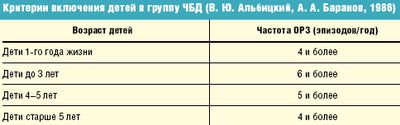
Отечественные педиатры до настоящего времени в группу ЧБД относят детей на основании критериев, предложенных А. А. Барановым и В. Ю. Альбицким (табл.).
В то же время некоторые клиницисты высказывают мнение, что если у детей раннего возраста, особенно в период адаптации к детскому коллективу, острые респираторные вирусные инфекции (ОРВИ) протекают легко, то допустимая частота заболеваний может достигать до 8 раз в год.
Хорошо известно, что острые респираторные инфекции являются самыми частыми заболеваниями как у детей, так и у взрослых. Но наиболее высокий уровень заболеваемости респираторными инфекциями отмечается у детей дошкольного возраста, посещающих организованные коллективы. Частые ОРЗ у детей в настоящее время представляют не только медицинскую, но и социально-экономическую проблему.
С другой стороны, контакт и взаимодействие с респираторными инфекциями — необходимые условия становления иммунной системы ребенка, приобретение им иммунологического опыта, необходимого для адекватного реагирования на микробную агрессию. Однако частые респираторные заболевания, следующие одно за другим, безусловно, оказывают на ребенка негативное воздействие.
Таким образом, выделение диспансерной группы ЧБД является своевременным и актуальным, однако в каждом конкретном случае необходимо проводить комплексное обследование ребенка для уточнения причин у него высокого уровня респираторной заболеваемости. Диспансерное наблюдение за детьми, у которых повторные эпизоды респираторных инфекций обусловлены стойкими изменениями иммунитета, врожденными или наследственными заболеваниями, должно проводиться в строгом соответствии с основным заболеванием.
Основными возбудителями ОРЗ являются различные вирусы, тропные к эпителию дыхательных путей и способствующие их вторичной колонизации бактериями. Вирусные инфекции повреждают эпителий дыхательных путей и вызывают воспаление слизистой оболочки. Для воспаления респираторного тракта характерно повышение продукции вязкой слизи, что проявляется насморком и кашлем. Вязкий секрет способствует прилипанию (адгезии) возбудителей респираторных инфекций на слизистых оболочках респираторного тракта, что создает благоприятные условия для развития бактериальной суперинфекции. В свою очередь микроорганизмы и их токсины ухудшают движение ресничек эпителия, нарушают дренажные функции бронхиального дерева, снижают бактерицидные свойства бронхиального секрета и местную иммунологическую защиту дыхательных путей с высоким риском развития затяжного и хронического течения воспалительного процесса. Поврежденный эпителий бронхов имеет повышенную чувствительность рецепторов к внешним воздействиям, что значительно повышает вероятность развития бронхоспазма и бактериальной суперинфекции.
Основными бактериальными возбудителями ОРЗ являются пневмотропные микроорганизмы, в т.ч. пневмококк и другие грамположительные кокки, палочка гемофилюс инфлюенца, моракселла катаралис, атипичные возбудители (микоплазма, хламидофила пневмонии) и пр. Считают, что первичная вирусная инфекция часто приводит к активации эндогенной условно-патогенной флоры. Причина более легкой трансформации этой микрофлоры в патогенную у ряда детей связана с индивидуальными особенностями иммунного ответа, нарушением барьерной функции респираторного тракта, снижением местного иммунитета, а также с суперинфицированием бактериальными агентами. Присоединение бактериальной инфекции приводит к нарастанию тяжести заболевания и может быть основной причиной неблагоприятного исхода болезни. Характер клинической картины ОРЗ во многом обусловлен патогенными свойствами возбудителя. Однако известно, что чем моложе ребенок, тем меньше специфических признаков имеет заболевание.
Таким образом, инфекционное воспаление является основным патогенетическим звеном клинических проявлений острых респираторных инфекций. Развитие воспаления слизистой оболочки верхних и нижних дыхательных путей способствует гиперсекреции вязкой слизи, формированию отека слизистой оболочки респираторного тракта, нарушению мукоцилиарного транспорта и бронхиальной обструкции. Это приводит к заложенности носа, выделениям носового секрета, гиперемии зева, боли в горле, отеку миндалин, осиплости голоса, появлению кашля и других симптомов острого респираторного заболевания, в том числе ларинготрахеита и острого бронхита. У части больных развивается обструктивный бронхит.
Лечение
Строится согласно основным принципам терапии острых респираторных заболеваний. Существует ошибочное мнение, что ОРЗ можно не лечить — заболевание «пройдет» самостоятельно. Однако респираторные инфекции без адекватного лечения часто принимают затяжное или осложненное течение, легкий насморк может закончиться тяжелой пневмонией или синуситом. У часто болеющих детей особое значение приобретает повышение эффективности терапии респираторного заболевания. Безусловно, лечение ОРЗ должно быть комплексным и строиться индивидуально в каждом конкретном случае.
Известно, что до настоящего времени не существует универсальных и безопасных химиопрепаратов, эффективных в отношении большинства респираторных вирусов. Противовирусные химиопрепараты (рибавирин и др.) у детей применяют только при тяжелом течении ОРВИ установленной этиологии. Использование противовирусных мазей типа Оксолиновой может рассматриваться только как профилактическое средство, а назначение таких препаратов, как Ремантадин, детям первых лет жизни противопоказано вследствие его высокой токсичности и недостаточной эффективности.
Достаточно широкое применение при вирусных респираторных инфекциях нашли препараты интерферона, которые как факторы защиты и средства поддержания иммунитета обладают самым широким спектром профилактического и лечебного действия. Интерфероны — естественные факторы защиты, то есть вырабатываются самим организмом при его контакте с инфекциями различного происхождения (вирусами, бактериями, грибами и др.). Следовательно, применение препаратов интерферона абсолютно естественно для человека. Кроме того, в силу своих биологических особенностей воздействия на возбудителей инфекций, интерфероны являются универсальными защитниками, они эффективны в отношении всех респираторных вирусов. Помимо противовирусного и противомикробного воздействия препараты интерферона повышают собственные защитные силы и предотвращают вредное воздействие радиации на организм человека.
Очевидно, что в практическом здравоохранении препараты интерферона широко применяются. Сначала это были препараты лейкоцитарного интерферона, получаемого из донорской крови. Впоследствии развитие биотехнологии позволило создать рекомбинантные (генно-инженерные) препараты человеческих интерферонов, во многом превосходящие препараты первого поколения. В настоящее время существует довольно много препаратов рекомбинантных интерферонов как отечественного, так и зарубежного производства: Виферон, Реаферон, Гриппферон, Реальдирон, Интрон А, Роферон-А и др.
Наиболее эффективными и безопасными у детей являются рекомбинантные препараты интерферона в комплексе с антиоксидантами, например, отечественный препарат «Виферон». Лекарственные формы Виферона в виде ректальных суппозиториев (свечей), геля и мази обеспечивают простой, безопасный и безболезненный способ введения препарата, что особенно актуально в педиатрии и при амбулаторном лечении. Виферон защищает клетки от повреждения, активизирует иммунную систему, обладает антиоксидантной активностью и предотвращает старение организма. Виферон обладает не только строго направленным иммунозаместительным, но и достаточно широким иммуномодулирующим и протективным эффектами. Виферон можно принимать всем, в том числе пациентам с аллергией, беременным женщинам и детям, включая новорожденных и недоношенных.
Иммунокоррегирующие и иммуномодулирующие препараты при ОРЗ оказывают как профилактический, так и лечебный эффект. Имеются убедительные данные о высоком терапевтическом эффекте при лечении детей с гриппом и ОРВИ индукторов эндогенного интерферона (Амиксин, Арбидол, Циклоферон). При этом Арбидол может быть использован у детей начиная с 2-летнего возраста, Циклоферон разрешен для применения у детей старше 4 лет, а Амиксин — только у детей старше 7 лет. Безусловно, синтетические иммуностимуляторы, препараты тимического происхождения и некоторые другие обладают выраженными эффектами на иммунную систему, однако решение о необходимости их применения, особенно у детей, должно приниматься только после клинико-иммунологического обследования, уточнения типа дисфункции иммунной системы и при наличии четких клинико-иммунологических показаний. При этом сама терапия должна проводиться при обязательном клиническом мониторинге и иммунологическом контроле.
В то же время повышенная восприимчивость к респираторным инфекциям у часто болеющих детей не связана с иммунопатологическими состояниями, а возникает в подавляющем большинстве случаев из-за транзиторных отклонений в защитных системах организма мультифакториального генеза. По мнению известного детского иммунолога профессора М. Н. Ярцева, «следует признать, что прицельный подбор иммунокорригирующих препаратов на основе клинико-иммунологического обследования часто болеющих детей сегодня, как правило, не осуществим». Этой группе пациентов рекомендуют назначение растительных адаптогенов, например, препаратов из эхинацеи пурпурной (Иммунал, Иммунорм), сочетание алоэ и черноплодной рябины (Биоарон С), бактериальных лизатов и их синтетических аналогов (Бронхо-мунал, ИРС 19, Имудон, Ликопид и др), Рибомунила (в состав которого входят не лизаты бактерий, а их рибосомы и фрагменты клеточной стенки, что повышает его эффективность и безопасность), применение которых не требует предварительного иммунологического обследования и характеризуется хорошей переносимостью, что позволяет значительно расширить возможности фармакологической иммунокоррекции при оздоровлении часто болеющих детей.
Очень эффективным иммуномодулятором является повышение температуры тела, когда усиливается синтез естественной иммунной защиты — интерферонов. Многие микроорганизмы не могут размножаться при температуре 38°С. Поэтому снижать температуру до 39°С у взрослых и 38,5°С у детей не рекомендуется (речь идет о здоровых в остальном людях), если подъем температуры не сопровождается сильной головной болью, ломотой в мышцах и суставах. В качестве жаропонижающих препаратов у детей можно использовать только препараты парацетамола или ибупрофена. Комплексные противопростудные препараты, вопреки создающемуся из-за рекламы впечатлению, не лечат респираторную инфекцию, а только облегчают ее симптомы.
Антибактериальная терапия системными антибиотиками при ОРЗ малоэффективна и показана крайне редко, не более чем в 10% всех случаев заболевания. Назначив системный антибиотик без должных оснований, врач повышает риск побочных явлений, нарушает микробиоценоз, способствует снижению иммунитета и распространению лекарственной резистентности. Местная антибактериальная терапия обеспечивает непосредственное воздействие на очаг инфекции, создает оптимальную концентрацию препарата и не имеет системных побочных эффектов. Одним из лучших местных антибактериальных препаратов для лечения ОРЗ у детей и взрослых является фюзафюнжин (Биопарокс), который уникален благодаря своему двойному действию: антибактериальному и противовоспалительному.
Для воспалительных заболеваний респираторного тракта характерно изменение вязкости мокроты и снижение мукоцилиарного клиренса. Если перистальтические движения мелких бронхов и деятельность реснитчатого эпителия не обеспечивают необходимого дренажа, развивается кашель. Следовательно, кашель — это защитный рефлекс, направленный на восстановление проходимости дыхательных путей. Очевидно, что необходимость в подавлении кашля у детей с использованием истинных противокашлевых препаратов с патофизиологических позиций не оправдана. Целью рациональной терапии является разжижение мокроты, снижение ее адгезивности (вязкости) и увеличение тем самым эффективности кашля. Для этого используют лекарственные средства, стимулирующие отхаркивание (фитопрепараты, щелочные растворы) и муколитики (бромгексин, амброксол, ацетилцистеин и др.). Эти препараты улучшают мукоцилиарный клиренс и тем самым способствуют уменьшению воспаления слизистых оболочек респираторного тракта.
Однако применение муколитических и отхаркивающих препаратов у детей с респираторной инфекцией не всегда может ликвидировать «порочный круг» воспаления бронхов. В последние годы в качестве неспецифического противовоспалительного средства при заболеваниях органов дыхания у детей успешно применяется фенспирид (Эреспал), который имеет выраженную тропность к органам дыхания. Противовоспалительный эффект Эреспала способствует улучшению мукоцилиарного клиренса и разрешению кашля, уменьшает действие основных патогенетических факторов респираторных инфекций, которые способствуют развитию воспаления, гиперсекреции слизи, гиперреактивности и обструкции бронхов. Препарат хорошо переносится детьми различных возрастных групп, включая новорожденных, и, как правило, не вызывает побочных эффектов.
Острые респираторные инфекции у часто болеющих детей иногда могут протекать очень тяжело, с выраженным токсикозом, гипертермией, синдромом ацетонемической рвоты, бронхообструктивным синдромом. Лечение в этом случае должно строиться с учетом необходимой посиндромной терапии. При тяжелом и/или осложненном течении ребенок нуждается в госпитализации и проведении лечения в условиях стационара.
Таким образом, лечение острых респираторных заболеваний у часто болеющих детей является актуальной, но непростой задачей. Комплексная терапия должна строиться с учетом основных этиологических и патогенетических факторов заболевания, а использование современных фармакологических препаратов обеспечивает эффективность проводимого лечения. В то же время своевременное проведение профилактических мероприятий может существенно уменьшить частоту респираторных инфекций у детей.
Профилактика
Наилучшей системой профилактики острых респираторных заболеваний у часто болеющих детей, безусловно, является формирование собственного адекватного иммунного ответа. Способствуют этому здоровый образ жизни, рациональный режим дня, полноценное питание, разнообразные программы закаливания.
Профилактика респираторных инфекций часто болеющих детей предусматривает ограничение контактов ребенка с больными гриппом и ОРВИ, проведение санитарно-гигиенических мероприятий, сокращение использования городского транспорта и удлинение времени пребывания ребенка на воздухе. Частая респираторная заболеваемость тесно связана с пассивным курением, поэтому прекращение его — важное условие лечения и профилактики. Все дети, склонные к частым респираторным инфекциям, должны быть осмотрены и, при необходимости, пролечены ЛОР-врачем.
Основными методами повышения сопротивляемости ребенка инфекционным агентам служит закаливание. Систематическое контрастное воздушное или водное закаливание сопровождается повышением устойчивости организма к температурным колебаниям окружающей среды и повышением иммунологической реактивности организма. Адаптационные возможности ребенка хорошо поддаются тренировке. Использование любых методов закаливания совершенствует работу аппарата терморегуляции и расширяет возможности приспособления организма к изменившимся температурным условиям. Закаливание не требует очень низких температур, важна контрастность воздействия и систематичность проведения процедур. Хорошо закаливают воздействия на подошвы ног и, постепенно — на всю кожу туловища и конечностей. Максимальная длительность закаливающих процедур не должна превышать 10–20 минут, гораздо важнее его регулярность и постепенность. Было показано, что у часто болеющих детей сочетание местных закаливающих процедур стоп и носоглотки через 3–4 месяца восстанавливало цитологические показатели носового секрета. Закаливающие процедуры хорошо сочетать с проведением гимнастики и массажа грудной клетки. Закаливание после нетяжелого ОРЗ можно возобновить (или начать) через 7–10 дней, при заболевании с длительностью температурной реакции более 4 дней — через 2 недели, а после 10-дневной лихорадки — через 3–4 недели. Эффективность закаливания можно оценить не ранее чем через 3–4 месяца, а максимальный эффект наблюдается через год от начала регулярных процедур.
Учитывая ведущую роль дисфункций иммунитета в развитии повышенной восприимчивости детского организма к респираторным инфекциям, кроме комплекса общеукрепляющих мероприятий с целью профилактики используется целый ряд иммуномодулирующих лекарственных средств. При этом большинство авторов подчеркивают, что использование иммуномодулирующих препаратов с целью предупреждения респираторных инфекций у часто болеющих детей должно проводиться на фоне обязательного соблюдения общих принципов профилактики и оздоровления.
Так, существуют рекомендации по сезонному курсовому (1–2 раза в год) применению препаратов рекомбинатного интерферона (Виферона, Гриппферона) с целью повысить неспецифическую резистентность часто болеющих детей к острым респираторным заболеваниям.
Через активацию врожденного и адаптивного иммунитета происходит поддержание целостности слизистых и развитие полноценной защиты респираторного тракта. Из средств неспецифической профилактики хорошо известны растительные адаптогены: китайский лимонник, элеутерококк, женьшень, эхинацея, левзея. Наиболее часто применяются препараты, полученные из эхинацеи (Иммунал, Иммунорм, Эхинацин ликвидум). Хорошо зарекомендовал себя Биоарон С (сочетание алоэ и черноплодной рябины).
В настоящее время возрос интерес к иммуномодулирующим лекарственным средствам бактериального происхождения, обладающим также и вакцинальным эффектом, которые не только повышают активность неспецифических факторов иммунной защиты, но и способствуют формированию специфического иммунного ответа к наиболее значимым пневмотропным бактериальным возбудителям. Среди современных иммуномодуляторов бактериального происхождения выделяют высокоочищенные бактериолизаты, мембранные фракции и рибосомальный иммуномодулятор Рибомунил, в состав которого входят не лизаты бактерий, а их рибосомы и фрагменты клеточной стенки (протеогликаны), что и определяет высокую клинико-иммунологическую эффективность и минимальную реактогенность этого препарата, сочетающего свойства вакцины и неспецифического иммуномодулятора.
Часто возникает вопрос о возможности одновременного проведения календарной вакцинации или гриппозной прививки детям, получающим лечение бактериальными вакцинами. Специальными исследованиями было показано, что такое сочетание не только возможно, но и желательно, поскольку оно может сопровождаться усилением иммунного ответа. Вполне оправдано и совмещение профилактической вакцинации с началом лечения бактериальными вакцинами.
Вообще вакцинация часто болеющих детей является одним из самых важных профилактических мероприятий. Частые ОРВИ не фигурируют в списке противопоказаний к проведению прививок. Поскольку частые ОРВИ у этой группы детей не свидетельствуют о наличии иммунодефицита, они не могут быть поводом для отвода от прививок. По окончании ОРВИ, как и других острых заболеваний, прививки возможно проводить через 2–3 недели после нормализации температуры.
В заключение необходимо еще раз подчеркнуть, что «часто болеющие дети» — группа диспансерного наблюдения, достаточно многочисленная среди детей дошкольного возраста, проживающих в экологически неблагоприятных регионах и посещающих детские дошкольные учреждения. Эти дети нуждаются в проведении регулярных комплексных профилактических мероприятий, а при развитии острой респираторной инфекции — в своевременной и адекватной терапии.
По вопросам литературы обращайтесь в редакцию.
